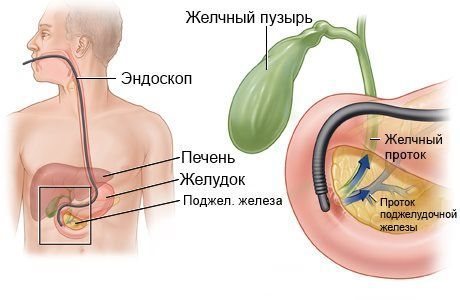
Механическая желтуха причины механизм развития. Диагностика и прогнозы при механической желтухе. Симптомы и признаки
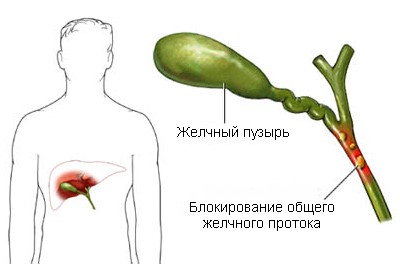
Патологический синдром, обусловленный нарушением оттока желчи из желчных протоков и развитием холестаза. Причины механической желтухи: пороки развития [атрезии, кисты холедоха, дивертикулы двенадцатиперстной кишки, расположённые вблизи большого сосочка двенадцатиперстной кишки (фатерова соска), гипоплазия желчных ходов]; желчнокаменная болезнь, камни в общем желчном и печеночных протоках, вколоченные камни большого сосочка двенадцатиперстной кишки, воспалительные стриктуры и стенозы (стриктуры желчных ходов, воспалительный или рубцовый папиллостеноз); воспалительные заболевания (острый холецистит, перихолецистит, холангит, панкреатит, альвеолярный эхинококкоз в области ворот печени); опухоли (папилломатоз желчных ходов, рак печеночных и общего желчного протоков, большого сосочка двенадцатиперстной кишки, головки поджелудочной железы, метастазы и лимфомы в воротах печени). Патофизиологические эффекты холестаза представляют собой результат накопления составных элементов желчи в кровотоке и недостаточного поступления или прекращения их поступления в кишечник для экскреции. Речь идет о билирубине, желчных солях и липидах. Закупорка протоков приводит к гипербили-рубинемии с большим количеством конъюгированного пигмента в моче, обесцвечиванию стула. Нарушение обмена желчных кислот обусловливает кожный зуд. Кроме того, при желчнокаменной болезни часто возникают гиперхолестеринемия и недостаточное всасывание жирорастворимых витаминов, прежде всего витамина К, иногда гипопротеинемия. При застое и, особенно, стазе желчи быстро развивается гнойный холангит, что приводит к резким нарушениям функционального состояния печени и служит причиной развития острой печеночной недостаточности. Клинически желтуха выявляется при уровне билирубина в сыворотке выше 1,5 мг% (26 ммоль/л). Основной вопрос, стоящий перед хирургом: с какой желтухой он имеет дело - механической постгепатической или пре- и интрапеченочной? Все методы исследования направлены на решение этой задачи. Следующий вопрос - причина механической желтухи. В решении первого вопроса используют биохимическое исследование крови, в частности определение уровня билирубина и соотношения его фракций, преобладание прямой фракции характерно для механической желтухи; исследование трансаминаз сыворотки крови и щелочной фосфатазы (повышение их характерно для паренхиматозной желтухи). Наиболее информативны ультразвуковое исследование, эндоскопическая ретроградная панкреатохолангиография (РПХГ), чрескожная, чреспеченочная холангиография. Дополнительные сведения могут дать сканирование печени с радиоактивным золотом или технецием, ангиография печени, рентгеновская компьютерная томография. Однако следует помнить, что при механической желтухе излишнее обследование чревато потерей времени и, естественно, более частым развитием печеночно-почечной недостаточности. Камни желчных путей - одно из проявлений желчнокаменной болезни. После приступа печеночной колики могут появиться кожный зуд, иктеричиость склер, видимых слизистых оболочек, кожи, обесцвеченный кал, моча темного цвета. Длительное существование механической желтухи приводит к развитию билиарного цирроза печени, печеночной коме, холемическим кровотечениям. Присоединение холан-гита значительно ухудшает общее состояние больного: высокая температура, озноб, профузный пот, быстро нарастает печеночная недостаточность. При удовлетворительном состоянии больного, непродолжительной желтухе после кратковременного лечения (антибиотики широкого спектра действия, спазмолитики, инфу-зионная дезинтоксикационная терапия, витаминотерапия, особенно применение витамина К) показана эндоскопическая ретроградная панкреатохолангиография, эндоскопическая папиллотомия, при выявлении конкрементов в холедохе - их извлечение корзинкой Дормиа. Затем в плановом порядке может быть выполнено оперативное вмешательство - холецистэктомия и интраоперационной контрольной холангиографией. При высокой -степени риска оперативного вмешательства (преклонный возраст, тяжелые сопутствующие болезни, экстремальные цифры билирубина, длительная желтуха), показано применение эндоскопической па-пиллотомии, восстанавливающей отток желчи в двенадцатиперстную кишку. После купирования механической желтухи решают вопрос о возможности оперативного или эндоскопического удаления жёлчного пузыря. Хирургическую папиллотомию следует производить только при невозможности применения эндоскопического метода или его неэффективности, так как тяжелые осложнения при первом случае встречаются в 2-3 раза чаще, чем при эндоскопическом рассечении большого сосочка двенадцатиперстной кишки. Вентильный камень холедоха. При закупорке терминального отдела общего желчного протока возникают боль по типу печеночной колики, желтуха, повышение температуры (триада Шарко). В результате желчной гипертензии холедох растягивается, камень как бы всплывает, болевой синдром и желтуха снижаются. Лечение - см. выше. Папиллостеноз может быть обусловлен гиперплазией большого сосочка двенадцатиперстной кишки, аденомой его, рубцами или отеком. Установить причину папиллостеноза возможно при дуоденоскопии (отек, аденома) и эндоскопической ретроградной холангио-панкреатографии, а во время операции - с помощью интраоперационной хол ангиографии. Основным методом лечения рубцового папиллостеноза является эндоскопическая (а при невозможности ее - хирургическая) папиллотомия. При отеке большого сосочка двенадцатиперстной кишки или папиллите проводят противовоспалительное лечение, а при его аденоме - эндоскопическое (или хирургическое) ее удаление. Стриктура желчных путей - рубцовое сужение - образуется в результате пролежня камнем или повреждения в ходе операции на желчных протоках. Симптомы. Желтуха, возникшая после операции, или постоянный наружный желчный свищ, ознобы, ахолия, диспепсия, потеря массы тела. Только 5% повреждений распознаются в ходе операции, большая часть - только через 2 мес - 1 год, иногда позднее. В последнем случае в диагностике имеют значение характер и описание выполненной операции, ознобы и желтуха, повышение щелочной фосфатазы и лейкоци- тоз. Рентгенологически при чрескожной чреспеченоч-ной холангиографии и эндоскопической ретроградной холангиопанкреатографии через дуоденоскоп можно выявить локализацию стриктуры. Дифференциальный диагноз проводят с резидуальными камнями протоков, папиллитом, раком большого сосочка двенадцатиперстной кишки или головки поджелудочной железы. Лечение оперативное, характер операции зависит от степени и протяженности стриктуры. При оперативном лечении, после хирургического устранения рубцовой стриктуры обязательно применение длительного (до года) послеоперационного дренирования внепеченочных желчных путей с помощью каркасных дренажей (типа Прадери - Смита) для предупреждения рестеиоза. Прогноз серьезный. Рак головки поджелудочной железы вызывает выраженную быстро нарастающую механическую желтуху, при этом имеется кожный зуд, следы расчесов на коже. При пальпации живота в правом подреберье пальпируется напряженный безболезненный, подвижный желчный пузырь (симптом Курвуазье). Лечение оперативное. Радикальная операция включает панкреа-тодуоденальную резекцию. При невозможности радикального лечения накладывают билиодигестивное соустье (чаще холецистоентероанастомоз).
|
Механическая желтуха при остром панкреатите Тема: Хирургия |
|
Петрушина М.В. Ассистент кафедры хирургии №3 Медико-профилактического факультета ВГМУ, Г. Владивосток Патология панкреато-дуоденальной зоны традиционно продолжает занимать одно из ведущих мест в структуре заболеваемости отделений общехирургического профиля. Нами проведён анализ 101 истории болезни пациентов, находящихся на стационарном лечении по поводу острого панкреатита, с целью выявления общих закономерностей лечебной и диагностической тактики в случаях возникновения механической желтухи на фоне вышеуказанной патологии. Синдром механической желтухи при остром панкреатите является одним из ведущих и уступает по частоте проявлений лишь болевому. В исследуемой группе диагноз механической желтухи был выставлен в 38,6% случаев, среди которых преобладающее большинство составили женщины в возрасте старше 50 лет (27,7%). Таблица 1.Распределение по возрасту больных острым панкреатитом. Таблица 2. Распределение по возрасту больных механической желтухой при остром панкреатите. Критериями постановки диагноза послужили: повышение уровня общего билирубина за счёт фракции прямого более, чем в 2 раза по сравнению с нормой; появление желтушного окрашивания кожи и видимых слизистых; появление у больного жалоб на наличие обесцвеченного кала и мочу тёмного цвета. Кроме того, при остром панкреатите желтуха во всех случаях сопровождалась характерным для острого панкреатита болевым синдромом и гиперамилаземией. Основываясь на современных диагностических методах (ультрасонография, РХПГ, КТ) нами выделены основные причины механической желтухи при остром панкреатите. Одна из причин - увеличение головки поджелудочной железы более 3,2 см в диаметре, приводящее к сдавлению прилежащего отдела холедоха, причём степень выраженности гипербилирубинемии будет прямо пропорциональна степени увеличения головки поджелудочной железы. В наших наблюдениях выявлено 23 случая увеличения головки поджелудочной железы среди пациентов, страдающих механической желтухой при остром панкреатите, что составило 58,9 % . В то же время замечено, что 36 из 62 больных безжелтушной формой острого панкреатита имеют сонографические признаки увеличения головки поджелудочной железы. Чем объяснить полученные результаты? Объяснений может быть несколько: анатомические особенности расположения холедоха по отношению к головке поджелудочной железы; допустимые интервалы погрешности сонографического метода исследования, когда по разным причинам бывает сложно определить истинные размеры исследуемого органа (неадекватная подготовка больного, низкая разрешающая способность аппарата УЗИ, выраженный гиперпневматоз); недооценка факторов, нередко имеющих место при остром панкреатите, осложнённом механической желтухой, коими являются: а) реактивный гепатит (18 случаев) – 78,2%; б) наличие пальпируемого инфильтрата в проекции поджелудочной железы (5 случаев) – 21,7%; в) объёмное образование головки поджелудочной железы (4 случая) – 17,4%; г) холедохолитиаз (3 случая) – 13%; д) расширение холедоха без признаков наличия в просвете конкрементов, как следствие стриктуры терминального его отдела (11 случаев) – 47,8 %. При механической желтухе, обусловленной увеличением головки поджелудочной железы при остром панкреатите лечебная тактика сводится к проведению инфузионной терапии с элементами форсированного диуреза, где на фоне приёма диуретиков, предпочтительно К-сберегающих, происходит прогрессивное уменьшение отёка головки поджелудочной железы, подтверждающееся сонографически, а уровень билирубина в сыворотке крови приближается к нормальным показателям в течение 1-3 суток с момента начала лечения (в 38,4%), в 30,8 % наблюдений это происходило на 3-6 сутки, у 8 пациентов из 39 гипербилирубинемия купировалась позднее 10 суток (в 2-х случаях причиной этому явился холедохолитиаз, по поводу чего было предпринято оперативное лечение), в 3-х случаях имел место хронический индуративный панкреатит; в 3-х случаях - реактивный гепатит, сопровождавшийся высокой активностью аминотрансфераз. Ещё одной причиной механической желтухи при остром панкреатите нередко выступает холедохолитиаз - 6 случаев (15,4 %), являющийся проявлением ЖКБ. В наших наблюдениях дуктогенный панкреатит имел место в 79,5 % случаев механической желтухи. Критериями постановки диагноза явились результаты ультрасонографии, РХПГ, в 33,3% случаев подтверждённые интраоперационно. В данном случае высокую диагностическую ценность преобретает РХПГ с ПСТ, хотя проведение этой эндоскопической операции не всегда безопасно при остром панкреатите. В исследуемой группе РХПГ произведена в 6 случаях возникновения механической желтухи: в 3-х случаях – с диагностической целью; в 3-х случаях – с лечебной, когда в 2 случаях, используя ПСТ, удалось устранить причину желтухи, расширив стриктуру терминального отдела холедоха, в 1 случае – удалив резидуальный конкремент общего желчного протока, как прявление ПХЭС. В указанных случаях дальнейшего хирургического вмешательства на желчевыводящих путях не потребовалось. В 2 случаях РХПГ явилась первым этапом лечебно-диагностических мероприятий при указанной патологии, где вторым этапом последовала лапаротомия с наложением билиодигестивного анастомоза. Операции на желчевыводящих путях при остром панкреатите, осложнённом механической желтухой, имеют свои особенности: необходимо произвести тщательную ревизию внепечёночных желчных путей, которую во всех случаях целесообразно дополнить интраоперационной холангиографией; независимо от наличия или отсутствия патологических изменений холедоха необходимо выполнять наружное дренирование общего желчного протока, чаще всего осуществляемое по методу Холстеда-Пиковского через культю пузырного протока, (в наших наблюдениях подобное оперативное вмешательство выполнено 5 пациентам (38,5%); при наличии стриктуры терминального отдела холедоха необходимо наложение билиодигестивного анастомоза. В исследуемой группе в 3 случаях операция закончилась наложением холедоходуоденоанастомоза по Юрашу, в 1 случае – наложен холедохоеюноанастомоз по Ру; необходимо произвести тщательную ревизию поджелудочной железы, учитывая что в 15,4 % в исследуемой группе выявлен мелкоочаговый панкреонекроз, требующий дополнительно дренирования сальниковой сумки; во всех случаях острого панкреатита при ЖКБ необходимо выполнитьпарапанкреатическую блокаду; необходима адекватная инфузионная и антибактериальная терапия в послеоперационном периоде. Анализ клинической практики лечения острого панкреатита с явлениями механической желтухи показал, что соблюдение вышеуказанных лечебно-диагностических принципов позволяет добиться повышения качества лечения пациентов указанной группы, которое выражается в снижении уровня летальности до нулевой отметки, сокращении сроков госпитализации и снижением частоты осложнений. |
Ахолия подразумевает патологическое состояние, связанное с непопаданием желчи в кишечник. Без желчных кислот в кишечнике происходят следующие явления.
Колонизация бактерий и их транслокация в портальную кровь.
Прекращение эмульгирования бактериального эндотоксина жёлчными кислотами, что ведет к повышению его концентрации в портальной крови.
Функциональное напряжение клеток Купфера, вызванное желчной гипертензией, не обеспечивает «сдерживания» эндотоксина и бактерий в синусоидах печени, что приводит к их прорыву в центральную вену и системный кровоток. Известно, что именно транслокация бактерий и эндотоксина из кишечника в воротную вену - основной источник сепсиса при критических состояниях.
На основании перечисленных выше фактов сформирована теория, согласно которой причиной системной воспалительной реакции при ахолии служит портальная эндотоксемия. Однако если это так, то механическая желтуха и холангит - звенья одной цепи, и у всех больных с механической желтухой должен возникать холангит, но в реальной клинической практике при механической желтухе без холангита отсутствует системная воспалительная инфекция. Логически напрашивается вопрос: стерильна ли жёлчь при механической желтухе? При опухолевой обструкции билиарного тракта посев желчи на микроорганизмы положителен у 18-50% больных. Между тем обсеменённость желчи при механической желтухе не превышает 104 КОЕ/мл, что кардинально отличается от обсеменённости желчи при холангите (109 КОЕ/мл), приближающейся к обсеменённости содержимого толстой кишки.
Диагностика
Поскольку желтуха не самостоятельная нозологическая форма, а синдром, характерный для ряда заболеваний, то выбор рационального алгоритма диагностических методов затруднён. Для этого необходим в первую очередь учёт клинических и анамнестических данных.
Клинические проявления механической желтухи
Для механической желтухи характерны следующие симптомы:
желтушность кожных покровов;
кожный зуд;
потемнение мочи;
обесцвечивание кала.

В ряде случаев указанная симптоматика появляется спустя 12-24 ч после резкого болевого приступа (печёночной колики). Эти анамнестические данные с большой долей вероятности указывают на наличие холедохолитиаза. Однако чаще боль отсутствует. При этом желтуха часто бывает первым и единственным проявлением опухоли панкреатодуоденальной зоны. Остальные «малые симптомы» выявляют только при тщательном опросе. Иногда больные отмечают поздние признаки опухолевого роста:
потерю массы тела;
отсутствие аппетита;
слабость.
Лабораторные методы
Главный признак холестаза - билирубинемия. Однако из-за частой комбинации внепечёночного и внутрипечёночного холестаза по уровню билирубина и его фракций трудно бывает определить характер желтухи. В этом отношении более удобно ориентироваться по показателям печёночных ферментов.
После определения характера желтухи важно определить уровень блока желчных протоков и его причину. Поскольку методы визуализации играют небольшую роль в клинической оценке паренхиматозной желтухи, то первоочередной задачей является констатация факта, расширены жёлчные протоки или нет. Исследования показали, что в 85% случаев разделение на паренхиматозную и механическую желтуху можно провести, используя лишь только клинические данные (возраст, питательный статус, боль, системные проявления, печёночные звездочки, пальпируемое увеличение желчного пузыря) и простые биохимические анализы. У больных с высокой вероятностью немеханической желтухи (по биохимическим тестам), например при циррозе, гепатите, неспособности печени справиться с перегрузкой билирубином (гемолитическая анемия) или метаболической недостаточностью (болезнь Жильбера) редко нужны визуализирующие методы исследования. Можно ограничиться одним УЗИ. Чаще следующим шагом диагностики при необходимости является биопсия печени.
Методы визуализации
В список методов исследования желтушных больных входят:
МРТ-холангиопанкреатография;
В оценке причины и места нарушения проходимости желчных протоков эти методы эффективны в разной степени. ЭРПХГ, кроме того, в целом ряде случаев может быть первым этапом устранения билиарной обструкции. Эндоскопическое УЗИ может быть применено как дополнительное исследование к ЭРПХГ в случае обструкции холедоха для выяснения причины (маленький камень или опухоль).
Следует помнить, что результат каждого из этих исследований напрямую зависит от особенностей исследуемого человека и опыта исследователя.
УЗИ - наименее инвазивный и дешёвый технический способ оценки состояния желтушного больного. Этот метод применяют для выявления желчной гипертензии с чувствительностью 55-95% и специфичностью 71-96%. Ложноотрицательные результаты могут быть получены по двум причинам: невозможность увидеть протоки из-за пареза кишечника или при нерасширенных, несмотря на наличие обструкции, протоках. Выявление маленьких, или «ранних», опухолей представляет собой большую проблему. В оценке локализации и характера обструкции УЗИ менее эффективно, чем КТ или МРТ.
МСКТ в определении нарушения проходимости желчных протоков ненамного более чувствительный (74-96%) и специфичный (90-96%) метод, чем УЗИ, но он более эффективен в выявлении причины обструкции. Её чувствительность выше 90%, особенно при применении мультидетекторного преображения изображения. КТ строго рекомендуют у больных злокачественной обструкцией для установления диагноза и определения стадии опухолевого процесса.
МРТ может указать как место, так и причину билиарной обструкции, а МРТ-холангиопанкреатография позволяет увидеть трёхмерную анатомию панкреатического и общего желчного протоков. В выявлении камней желчных протоков это самый чувствительный из неинвазивных методов диагностики. Её применение помогает сократить частоту проведения ЭРПХГ, выполняемых перед плановой холецистэктомий. Современные исследования рекомендуют МРТ-холангиографию как метод выбора при подозрении на холедохолитиаз. Она незаменима в ситуации, когда ЭРПХГ невозможна, при расположении опухоли протоков в воротах печени, при внешней компрессии, а также у беременных с подозрением на панкреатобилиарные заболевания.
ЭРПХГ наиболее распространённая инвазивная диагностическая процедура, однако, в связи с возможностями современных неинвазивных методов, она превратилась в исключительно лечебное вмешательство. Свойственный ей риск осложнений (до 10% частота развития панкреатита и до 0,4% - летальность), высокая стоимость и инвазивный характер заставляют каждый раз взвешивать возможности ЭРПХГ. Главным показанием к ней служит холедохолитиаз, в лечении которого с её помощью успех достигается в 80-95%. Этот метод остаётся стандартным для установки стента при механической желтухе с частотой успеха, достигающей 90%. Сложности возникают при попытке установки более чем одного стента при гилюсной холангиокарциноме (опухоли Клацкина).
Эндоскопическое УЗИ представляется процедурой, дополняющей ЭРПХГ, которую применяют для выявления мелких камней общего желчного протока, обнаружения и определения стадии периампулярной опухоли, а также выполнения тонкоигольной биопсии. Чувствительность, специфичность, позитивная прогностическая ценность и точность тонкоигольной биопсии при Эндо-УЗИ по поводу опухоли составляют 84,6, 100, 100 и 87,8% соответственно. В современной клинической практике считают целесообразным использование этого метода в начальной стадии сужения протока или опухоли до появления желтухи.

Выбор способа визуализации желчных протоков
Для выбора способа визуализации желчных протоков необходимо рассмотреть основные категории больных желтухой:
высокая вероятность доброкачественной обструкции желчных протоков;
высокая вероятность злокачественной обструкции;
низкая вероятность механического характера желтухи.
Больной этой категории страдает желтухой и болью в животе. В анамнезе желчнокаменная болезнь, подтверждённая УЗИ, или перенесённая операция на желчных путях. УЗИ, как самый дешёвый и доступный метод, помогает подтвердить расширение внутрипечёночных желчных протоков и холедоха на уровне ворот печени. Камни общего желчного протока видны при УЗИ значительно реже, чем камни желчного пузыря. Чувствительность УЗИ в выявлении камней холедоха не превышает 30%, так как дистальная часть протока чаще всего закрыта газом в ДПК. Чувствительность повышается до 70-86% при использовании гармонического усиления изображения. Несмотря на ограничения, УЗИ рекомендуют как начальный диагностический тест у больных с предположительным холедохолитиазом.
У больных с острым нарушением проходимости желчных протоков и возможностью развития таких осложнений, как холангит, холецистит или панкреатит, диагностические проблемы при которых с трудом решаются с помощью УЗИ, показана МСКТ брюшной полости с контрастным усилением для выявления уровня преграды, её причины и сопутствующих осложнений.
МРТ-холангиопанкреатография и ЭРПХГ высокочувствительны в выявлении желчных камней. Внедрение МРТ-технологии улучшило предоперационную диагностику, хотя чувствительность её при размере камней менее 6 мм снижается. Наиболее точный метод выявления мелких камней - Эндо-УЗИ. Лечебные эндоскопические вмешательства в виде сфинктеротомии могут быть радикальными, но сопровождаются риском развития панкреатита в 10% случаев. У больных, ранее перенёсших хирургические операции с наложением гастроэнтероанастомоза, МРТ-холангиопанкреатография является методом выбора для обследования внепечёночных желчных путей. У больных с предполагаемым склерозирующим холангитом или стриктурой желчных протоков она позволяет увидеть изображение желчного дерева без манипуляций катетером и контрастирования замкнутой билиарной системы, способной привести к развитию холангита. Данные, полученные с помощью этого метода, могут быть использованы для определения лечебной или диагностической тактики с применением эндоскопической браш-биопсии, эндоскопического или чрескожного стентирования либо реконструктивной хирургии.
Высокая вероятность злокачественной обструкции.
Желтуха у больного обычно развивается незаметно, иногда сопровождается недомоганием, потерей массы тела, ощущением тяжести в животе. Механический характер желтухи может быть подтверждён УЗИ. Причиной чаще всего является рак поджелудочной железы, а также дистальная или проксимальная холангиокарцинома либо сдавление протоков лимфатическими узлами.
МСКТ с мультипланарной реконструкцией даёт возможность оценить характер и стадию злокачественной обструкции с чувствительностью, специфичностью и точностью в 95,93,35 и 88,5% соответственно. В оценке стадии опухоли важно иметь информацию о распространении опухоли на зону слияния печёночных протоков, о её инвазии в брыжеечные сосуды и в перипанкреатическое пространство, в регионарные лимфатические узлы, а также о наличии печёночных метастазов. Двухфазная КТ, включающая панкреатическую и портальную фазы, входит в стандартный протокол оценки стадии опухоли поджелудочной железы.
МРТ и МРТ-холангиопанкреатография также достаточно точны в определении характера и стадии опухолей панкреатобилиарной зоны. Например, точность МРТ и мультипланарной КТ почти одинаковы (90,7 против 85,1%) в оценке билатерального распространения опухоли Клацкина, и составляют 87% в оценке распространения на интрапанкреатическую часть холедоха при его опухолях.
ЭРПХГ - инвазивный метод, и он дороже, чем КТ, а МРТ обладает аналогичной или более высокой чувствительностью в определении, в частности, периампулярной опухоли, но она не даёт информации о стадии и не может определить операбельность опухоли. У больных с предполагаемой опухолевой обструкцией желчных протоков и отрицательными результатами КТ и МРТ, ЭРПХГ с Эндо-УЗИ могут дать дополнительную информацию с цитологическим подтверждением диагноза.
Эндоскопическое и чрескожно-чреспечёночное дренирование желчных протоков показано больным, которые не являются кандидатами на радикальное хирургическое лечение. В 90-95% случаев стандартное эндоскопическое вмешательство позволяет добиться декомпрессии желчных протоков. Факторами, определяющими неудачный результат эндоскопического вмешательства, являются: нарушение проходимости желудка или ДПК, вызванное опухолью, аномальная анатомия, дивертикулы или перенесённые операции на желудке. Чрескожно-чреспечёночная холангиостомия тоже может использоваться для декомпрессии, но она приводит к наружному дренированию, что связано с возможностью инфицирования желчи. Внутреннее дренирование под контролем Эндо-УЗИ связано с меньшей частотой осложнений, не требует наружного дренажа и всё чаще применяется вместо чрескожно-чреспечёночной холангиостомии.
Низкая вероятность механического характера желтухи.
В ситуации, когда по предварительным результатам обследования, наличие механической желтухи маловероятно, УЗИ или МРТ-холангиопанкреатография могут быть использованы как визуализирующие методы первой линии, так как не связаны с ионизирующей радиацией и осложнениями. Когда нужно исследовать большинство органов брюшной полости, целесообразно применить КТ или МРТ, хотя КТ более точно отражает абдоминальную анатомию. Если этот метод невыполним (например, в связи с непереносимостью йодистых контрастных препаратов), комбинация МРТ И МРТ-холангиопанкреатографии является альтернативой и даёт возможность исключить паренхиматозную причину желтухи и обструкцию панкреатобилиарной системы. В таких случаях биопсия печени является наиболее эффективным диагностическим шагом.
Лечение
В данной статье не будут описаны способы радикального хирургического лечения злокачественных опухолей, которые могут привести к механической желтухе. Здесь изложена лишь информация о методах устранения синдрома механической желтухи, которые используют в неотложной хирургии печени и внепечёночных желчных протоков, а также способы контроля функции печени и оценки функционального резерва печени.
Лечебно-диагностический алгоритм по отношению к пациентам с подозрением на механическую желтуху включает клинические данные о вероятности той или иной причины желтухи и данные визуализационных методов исследования билиарного тракта. При низкой клинической вероятности механической желтухи вполне достаточно УЗИ, после исключения желчной гипертензии больные должны получать консервативное лечение.
Высокая вероятность доброкачественной окклюзии желчных протоков по клиническим признакам и данные УЗИ о наличии холедохолитиаза диктуют необходимость проведения ЭРПХГ И эндоскопической папиллотомии, которая может быть дополнена удалением камней с помощью корзинки Дормиа (иногда после литотрипсии). Это вмешательство устраняет блокаду оттока желчи и тем самым ликвидирует механическую желтуху. После её купирования следует произвести холецистэктомию (предпочтительно лапароскопическим способом) для предотвращения рецидива желтухи. Если результаты УЗИ в отношении ЖКБ и холедохолитиаза сомнительны, следует выполнить МРТ-холангиопанкреатографию или Эндо-УЗИ, которые с высокой степенью достоверности подтвердят или исключат наличие конкрементов в общем желчном протоке. При подтверждении доброкачественного характера механической желтухи предпринимают лечебные мероприятия, описанные выше.
Высокая вероятность злокачественной окклюзии желчных протоков предполагает использование КТ и МРТ-холангиопанкреатографии, которые позволяют уточнить диагноз, характеризовать опухоль и её распространённость, выявить признаки неоперабельности. Окончательное заключение о возможности радикальной операции можно сделать по результатам видеолапароскопии в сочетании с Эндо-УЗИ. Если опухоль неоперабельна, прибегают к минимально инвазивным способам желчеотведения в качестве окончательной меры хирургического воздействия. В случаях когда радикальная операция возможна, но её проведению препятствуют выраженная холемия и печёночная недостаточность, в качестве предоперационной подготовки осуществляют эндоскопическое ретроградное билиарное стентирование или установку чрескожного-чреспечёночного билиарного дренажа. Если неоперабельность опухоли головки ПЖ выявляют во время пробной лапаротомии, обычно формируют билиодигестивное соустье.

Предварительная декомпрессия желчных протоков при злокачественной окклюзии желчных протоков. Длительная механическая желтуха может значительно ухудшить функциональное состояние и снизить функциональный резерв печени. Поэтому, перед тем как предпринять радикальную большую операцию (особенно с резекцией печени при опухолях Клацкина), очень важно ликвидировать механическую желтуху с помощью малоинвазивных методов декомпрессии. В перечень этих методов входят эндоскопическое стентирование или назобилиарное дренирование, холецистостомия (лапароскопическая, чрескожная под контролем УЗИ), чрескожная холангиостомия, открытая холецисто-, холедохо- или гепатикостомия. Цель, с которой выполняют эти вмешательства, - нормализация функционального состояния печени перед предстоящей радикальной операцией по поводу опухоли.
К сожалению, все методы купирования механической желтухи в большей или меньшей степени инвазивны и поэтому чреваты осложнениями. Холангит - самое частое осложнение различных методов декомпрессии билиарного русла (чрескожно-чреспечёночная холангиостомия, эндоскопическое стентирование). Обычно в ближайшие сроки после выполнения наружного дренирования трубка инфицируется (чаще всего - Pseudamona aeruginosa). Однако при беспрепятственном оттоке желчи холангит не возникает. Причиной закупорки бывают прорастание опухолью, мелкие камни, замазка, дислокация трубки.
Кровотечение - чаще возникает после чрескожно-чреспечёночной холангиостомии на фоне желтухи. Дислокация трубки - желтуха не проходит, и появляется холангит. Такие ситуации наряду с кровотечением требуют срочного вмешательства.
Механическая желтуха и печёночная недостаточность
Опасность развития печёночной недостаточности на фоне механической желтухи после минимально-инвазивной декомпрессии желчных протоков (холецистостомия, холедохостомия, чрескожно-чреспечёночная холангиостомия, эндоскопическое стентирование) на практике невелика. Она реальна при больших операциях, таких как обширная резекция печени. Хирургическая травма проявляет скрытые нарушения её функциональной способности. После операции могут манифестировать признаки печёночной недостаточности: гипоальбуминемия, гипопротромбинемия, гипербилирубинемия, проявления цитолиза. Непосредственной причиной могут быть:
кровопотеря и, следовательно, гипоксия остающейся паренхимы;
недостаточный объём остающейся паренхимы;
её функциональная неполноценность (цирроз, стеатоз);
начавшаяся после резекции регенерация печени.
Поэтому перед такими операциями возникает необходимость оценить функциональный резерв печени (способность выдержать такую нагрузку, как кровопотеря и операционная травма).
Оценка функционального резерва печени. Самым распространённым в мире методом определения функционального резерва печени является метод определения клиренса индоцианиновой зелени. Считается, что ретенция более чем 25% препарата в крови через 15 мин после его внутривенной инъекции - показатель возможного развития печёночной недостаточности после больших резекций печени. Разработаны специальные формулы, с помощью которых можно определить функциональную способность остающейся культи печени после планируемой резекции.
Необходимо заранее точно определять объём остающейся доли печени с помощью КТ. В настоящее время разработаны также сцинтиграфические методы определения функционального резерва печени, а однофотонная эмиссионная КТ и МСКТ дают возможность дополнительно высчитать объём остающейся доли, однако достоверность метода не оценена, и он пока не нашёл большого распространения.
Цели лечения
Цель лечения больного с механической желтухой - устранение холестаза и профилактика печёночно-почечной недостаточности. Учитывая высокую летальность при операциях на высоте желтухи, общепринят двухэтапный лечебный подход.Двухэтапный подход к лечению механической желтухи
- Первый этап. Осуществляют комплексное консервативное лечение и выполняют малоинвазивные вмешательства, направленные на устранение холестаза. При неразрешающейся или нарастающей желтухе декомпрессивные вмешательства необходимо выполнить в срочном порядке в течение 2-3 сут с момента госпитализации.
- Второй этап. Малоинвазивные вмешательства в 20-40% наблюдений являются окончательными методами лечения. В остальных случаях проводится второй этап лечения - выполняют хирургические вмешательства по мере разрешения желтухи в более благоприятных условиях.
Таблица 45-2. Критерии тяжести печёночной недостаточности
| Критерии |
Степень печёночной недостаточности |
||
| I (лёгкая) | II (средняя) | III (тяжёлая) | |
| Длительность желтухи | 0-7 дней | 7-14 дней | Более 14 дней |
| Энцефалопатия | Нет | Снижение аппетита,
адинамия, бессонница | Отсутствие аппетита,
выраженная адинамия, инверсия сна, эйфория |
| Гемодинамические показатели | Стабильные | Стабильные | Гипотония |
| Диурез | Достаточный | Достаточный | Снижен |
| Билирубин сыворотки крови,
мкмоль/л | 0-100 | 100-200 | Выше 200 |
| Уровень мочевины сыворотки
крови | Не изменён | Не изменён | Повышен |
| Альбумин/глобулиновый
коэффициент | Более 1,2 | 1,2-0,9 | Менее 0,9 |
| Нарушение поглотительно-
выделительной функции гепато- цитов [данные радиогепатогра- фии: Тмакс(С (норма - до 25 мин)] | До 50 | 50-60 | Более 60 |
| Снижение печёночного кровотока | На 25-30% | На 30-50% | Более 50% |
Показания к госпитализации
Пациенты с диагнозом «механическая желтуха» независимо от сроков и степени тяжести заболевания подлежат госпитализации.Медикаментозное лечение
Если больной поступает с печёночной недостаточностью III степени, лечение проводят в реанимационном отделении.Назначается диета (стол 5а), обогащенная углеводными и белковыми продуктами. При наличии признаков энцефалопатии количество потребляемого белка сокращают (до 20-30 г/сут). Для ограничения всасывания аммиака эффективны высокие очистительные клизмы, антибактериальная деконтоминация кишечника (ванкомицин), пероральное применение препаратов лактулозы (дюфалак). Нейтрализация уже образовавшегося в сыворотке крови аммиака проводится препаратами глутаминовой кислоты, L-орнитин-аспартата (гепа-мерц).
В целях дезинтоксикации и восполнения энергетического баланса проводят внутривенную инфузию растворов глюкозы с добавлением электролитов и витаминов (акорбиновая кислота, витамины группы В, глюконат кальция, хлорид калия). При выраженной интоксикации инфузионная терапия проводится в режиме форсированного диуреза. По показаниям используются экстракорпоральные методы детоксикации (плазмаферез, гемодиафильтрация, MARS-терапия). Для профилактики холангита назначают антибиотики, предпочтительно цефалоспорины. Важной составляющей лечения механической желтухи выступает профилактика эрозий, язв и кровотечений из желудочно-кишечного тракта. С этой целью назначают ингибиторы протоновой помпы и обволакивающие слизистую оболочку желудка препараты.
При наличии клинических и лабораторных признаков острого холангита декомпрессию внепечёночных жёлчных протоков и комплексное консервативное лечение необходимо проводить в экстренном порядке и в полном объёме (см. ниже).
Хирургическое лечение
Основа ведения больных с механической желтухой - этапное лечение. На первом этапе достигают разрешения или снижения степени выраженности желтухи с помощью малоинвазивных инструментальных методов декомпрессии протоков, на втором выполняют хирургические вмешательства, направленные на окончательное восстановление оттока жёлчи. При доброкачественной природе обтурационной желтухи у 50% больных малоинвазивные инструментальные способы позволяют полностью устранить механическую желтуху и являются окончательными методами лечения. Второй половине больных выполняют прямые хирургические вмешательства в различные сроки после инструментальной декомпрессии жёлчных протоков по мере разрешения механической желтухи и восстановления функции важнейших органов и систем.Декомпрессия жёлчных протоков
Вид декомпрессии желчевыводящих протоков зависит от уровня и характера препятствия оттоку жёлчи. Наиболее распространённые методы декомпрессии жёлчных протоков:
- ЭПСТ;
- чрескожная чреспечёночная холангиостомия;
- хирургическая холецистостомия и микрохолецистостомия;
- эндопротезирование;
- интраоперационная декомпрессия.
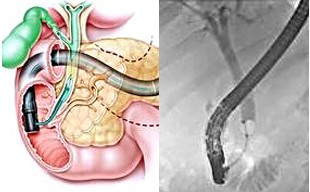
ЭПСТ - малоинвазивный метод выбора устранения желтухи, обусловленной холедохолитиазом (рис. 45-7).
Рис. 45-7. Эндоскопическая папиллосфинктеротомия. Эндоскопический снимок, а - в рассечённый сосочек введён катетер; б - извлечение камня.
Показания к выполнению и предсказание исхода ЭПСТ основывают на точном представлении о виде препятствия оттоку жёлчи (размеры камней, их расположение и количество, состояние устья общего жёлчного протока и др.). Когда размеры камней не превышают диаметр общего жёлчного протока, что наблюдают у 90% больных, это расценивают как благоприятные технические условия для успешного выполнения ЭПСТ, удаления камней и восстановления пассажа жёлчи в двенадцатиперстную кишку. В ряде случаев для этого целесообразно использовать петлю Дормиа (рис. 45-8).
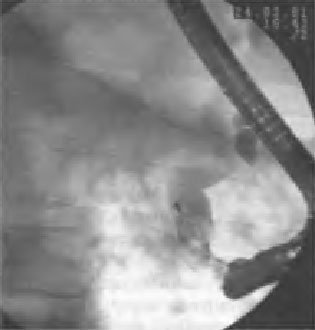
Рис. 45-8. Контрольная рентгенограмма во время удаления камня из общего жёлчного протока петлёй Дормиа.
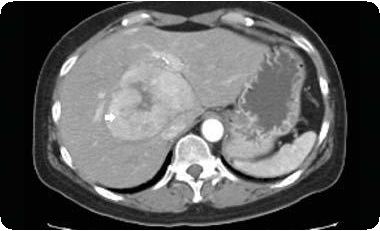
Крупные камни в жёлчных протоках как причина механической желтухи представляют особую проблему в билиарной хирургии. При попытке эндоскопического удаления жёлчных камней размером более 2 см, что значительно превышает диаметр просвета жёлчных путей, возникают особые технические сложности (рис. 45-9).
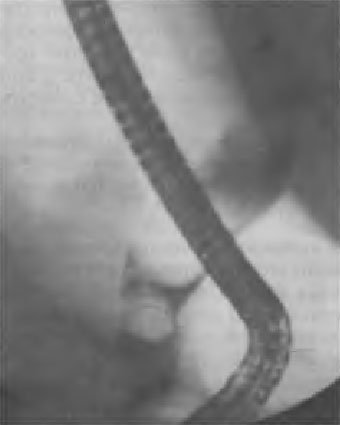
Рис. 45-9. Крупный камень в общем жёлчном протоке (эндоскопическая ретроградная холангиопанкреатикография).
В таких случаях камни спонтанно не отходят, их трудно удалить обычной петлёй Дормиа даже после ЭПСТ. Извлечение подобных камней возможно только после предварительной литотрипсии. При необходимости проведения механической внутрипротоковой литотрипсии применяют различные виды механических литотрипторов и стентов.
После селективной канюляции общего жёлчного протока и рентгенологического исследования в зависимости от особенностей анатомического строения сосочка с помощью различных технических приёмов выполняют папиллосфинктеротомию. Протяжённость разреза сосочка определяют по видимым и рентгенологическими признакам (длина продольной складки, расположение первой поперечной складки, величина интрамурального отдела и диаметр общего жёлчного протока, размер камней). Определение наиболее подходящей длины разреза во время папиллосфинктеротомии при крупных камнях в общем жёлчном протоке - сложный и ответственный этап операции. Большой разрез при ЭПСТ опасен кровотечением и ретродуоденальной перфорацией. При извлечении крупных камней или их частей следует учитывать, что многократное насильственное перемещение камней через несоответствующее размерам камня сформированное в ходе ЭПСТ устье общего жёлчного протока несёт опасность повреждения участка вмешательства. При ожидаемых сложностях механической литотрипсии и литоэкстракции вмешательство необходимо ограничивать билиодуоденальным протезированием или назобилиарным дренированием, не требующих выполнения широкой ЭПСТ, но достаточной для введения дренирующих инструментов.
Методика литотрипсии и литоэкстракции
.
После выполнения ЭПСТ по каналу эндоскопа в жёлчный проток выше камня проводят корзинчатый захват высокой прочности, покрытый тефлоновым кожухом. Камень захватывают в корзину и низводят в дистальную часть общего жёлчного протока (рис. 45-10).
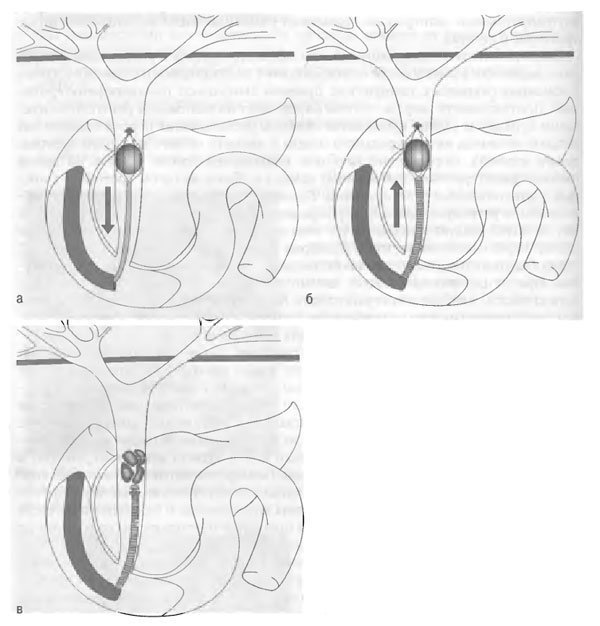
Рис. 45-10. Этапы эндоскопической литотрипсии: а - захват и низведение камня специальной корзинкой; б - проведение металлического кожуха; в - части разрушенного камня в общем жёлчном протоке.
Далее расположенный в корзине камень удерживают, а тефлоновый кожух удаляют с корзинчатого захвата, вслед по каналу эндоскопа до камня низводят гибкий прочный металлический кожух. Проксимальный конец захвата жёстко закрепляют в рукоятке устройства для закрытия корзины. По мере постепенного закрытия корзины и сдавления захваченного камня происходит литотрипсия. Части разрушенного камня удаляют обычной петлёй Дормиа или с помощью баллонного катетера для литоэкстракции. При необходимости процедуру повторяют несколько раз до полного разрушения камней или их крупных частей.
Большие трудности возникают при вклинении обычной петли Дормиа с камнем в дистальный отдел общего жёлчного протока, после чего невозможно извлечь камень в двенадцатиперстную кишку или переместить его в вышележащие отделы протока для освобождения и удаления инструмента. Выход из подобного положения состоит в следующем: извлекают эндоскоп, оставляя камень с наброшенной на него петлёй в просвете протока, далее выполняют неотложную хирургическую операцию (лапаротомия, холедохолитотомия, извлечение камня вместе с петлёй через холедохотомическое отверстие).
Дополнительные технические приёмы позволяют выполнить эндоскопическую механическую литотрипсию при вклинении в общем жёлчном протоке обычной петли вместе с камнем. При фиксированном в протоке камне с наброшенной на него петлёй рукоятку последней обрезают и эндоскоп удаляют. На металлический трос инструмента надевают гибкий металлический кожух (длиной около 1 м), который под рентгеновским контролем низводят по тросу петли до камня (рис. 45-11).
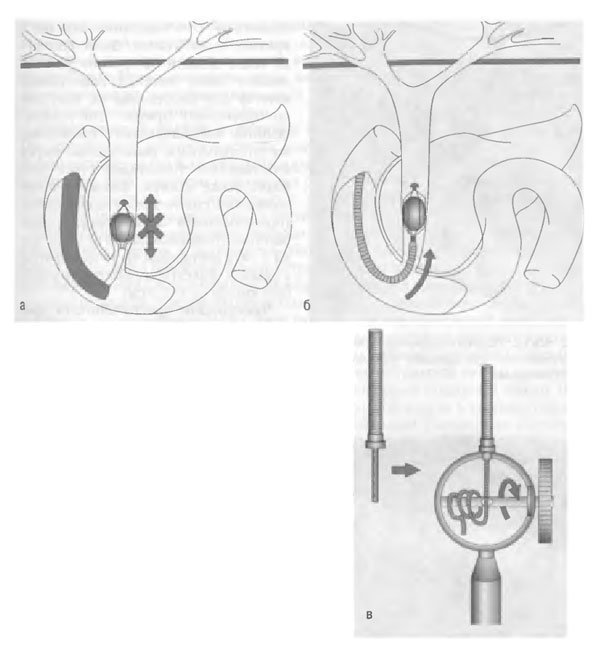
Рис. 45-11. Удаление вклиненного камня из дистального отдела общего жёлчного протока: а - расположение; б - проведение металлического кожуха после извлечения эндоскопа; в - затягивание петли «безоткатным» устройством.
Проксимальную часть инструмента закрепляют в специальном затягивающем «безоткатном» устройстве и при закрытии корзины осуществляют литотрипсию. Далее литотрипсический комплекс удаляют наружу, после чего повторно вводят эндоскоп и части камня удаляют в двенадцатиперстную кишку. При плотной структуре и больших размерах камней подобные вмешательства травматичны и представляют опасность в связи с развитием серьёзных осложнений (кровотечение, панкреонекроз, холангит, скальпированные раны общего жёлчного протока, ретродуоденальная перфорация).
С.Т. Шаповальянц
Если наблюдается желтушность кожи, стоит немедленно отправиться к врачу. Медлить при таком симптоме ни в коем случае нельзя, ведь желтуха возникает только при серьезнейших заболеваниях. Механическая желтуха является одним из недугов, при которых своевременность обращения за медицинской помощью играет первостепенную роль в излечении.
Что такое механическая желтуха
Сама по себе механическая желтуха является патологическим состоянием, при котором нарушен отток желчи в результате возникновения в желчных протоках препятствий. Кожа и слизистые человека окрашиваются в желтый цвет, так как пигменты желчи попадают в кровь. Это заболевание имеет чаще всего опухолевую природу, причем злокачественные опухоли наблюдаются чаще доброкачественных.
Иногда встречается желтуха неопухолевой природы. Данное заболевание называется также подпеченочной или ахолической желтухой.
Заразна ли механическая желтуха
Так как механическая желтуха вызвана не вирусом, а нарушением оттока жёлчи из жёлчных протоков и не передается воздушно-капельным путем, через кровь или другие биологические жидкости, то такое заболевание абсолютно не заразно.
Продолжительность заболевания
Длительность течения заболевания зависит стадии заболевания. Больные с желтухой относятся к категории сложных больных, в любой момент может наблюдаться рецидив, также очень многое зависит от желания самого больного вылечиться и его отношения к болезни.
Поэтому при кратковременной закупорке желчных путей камнями заболевание может длиться всего несколько дней.
Если у больного наблюдается желтуха при раке, то длительность течения заболевания будет зависеть от сложности состояния, и вполне может длиться месяцами.
Патогенез
Желтушный цвет кожи, а также слизистых оболочек и склер связан непосредственно с повышением уровня билирубина в крови.
У здорового человека билирубин, являющийся конечным продуктом метаболизма гемоглобина, должен выводиться с желчью, однако, при возникновении препятствия, он попадает в кровь, оказывая токсическое воздействие на весь организм человека.
Чем опасна эта болезнь? При механической желтухе концентрация билирубина в крови нарастает до слишком высокого уровня, достигая нескольких сотен мкмоль/л (норма - 34,2–42,75). При этом основное заболевание не поддается ни хирургическому, ни химиотерапевтическому лечению. Дальнейшее увеличение концентрации билирубина может стоить жизни больному. Поэтому единственной возможностью избежать такого исхода, является возобновление процесса оттока желчи из печени. Этого можно добиться путем снижения уровня билирубина.
Причины появления
К сожалению, причины механической желтухи могут быть самыми различными, поэтому постановка точного диагноза затрудннено.
Такой тип новообразования, как опухоль Клацкина встречается очень редко. Она образуется и развивается в верхней части желчного протока, может привести к возникновению печеночной недостаточности и другим тяжелым последствиям. Симптоматика этого недуга и клиническая картина механической желтухи очень похожи.
Симптомы и признаки
Общие признаки заболевания:
- увеличивающиеся тупые боли в подреберье;
- обесцвеченный, при чем жидкий стул;
- очень темный цвет мочи;
- желтушность кожи, слизистых и глазных склер, которая со временем приобретает коричневый оттенок;
- тошнота, реже - рвота;
- зуд кожного покрова;
- снижение аппетита и веса;
- увеличение живота из-за скопившейся жидкости;
- снижение работоспособности;
- повышение температуры тела.
Кожный зуд появляется обычно до проявления признаков заболевания, особенно, если болезнь вызвана появлением опухоли. Такой зуд ничем невозможно снять.
Механическая желтуха, причины которой имеют опухолевое происхождение, характеризуется тупой болью в подложечной области, которая иногда ощущается и в спине. А при надавливании на желчный пузырь появляются сильные болевые ощущения. При этом печень увеличена, больной жалуется на сильный зуд и отсутствие аппетита.
При опухолях головки поджелудочной железы также увеличен по размеру желчный пузырь. Тут же стоит отметить, что при раке головки поджелудочной железы гепатит наблюдается в 90% случаев.
Симптомы рака головки поджелудочной железы.
- боли вверху живота;
- похудение;
- зуд кожи.
При этом у 40% больных наблюдаются симптомы Курвуазье, когда при пальпации определяется большой и весьма безболезненный желчный пузырь из-за закрытия желчного протока. Желтушность увеличивается, приобретая земляной оттенок. При опухоли головки поджелудочной железы (из-за застоя желчи) увеличена печень, при метастазах она становится бугристой. В таких случаях обычно диагностируют дополнительно технический гепатит.
Повышение температуры вызвано попаданием инфекции в желчные пути или распадом самой опухоли. В случае, если повышенная температура держится длительное время - можно говорить о подпеченочной желтухе. Этот симптом опровергает диагноз «вирусный гепатит».
Важно также отметить, что снижение аппетита незадолго до развития болезни чаще всего говорит о доброкачественности желтухи. Длительное же отсутствие аппетита, возникшее задолго до заболевания, говорит о злокачественном образовании. Так, например, Опухоль Клацкина характеризуется потерей веса, болями в животе и темной мочой.
Диагностика
 Врачу не составит труда поставить диагноз, когда опухоль находится в запущенном состоянии и легко определяется при пальпации. Однако, при первых симптомах появления заболевания, после обычного осмотра врача, необходимо провести тщательное обследование, чтобы своевременно поставить точный диагноз. Традиционные лабораторные анализы не дадут точного результата, так как показатели исследований сходны с тем же вирусным гепатитом.
Врачу не составит труда поставить диагноз, когда опухоль находится в запущенном состоянии и легко определяется при пальпации. Однако, при первых симптомах появления заболевания, после обычного осмотра врача, необходимо провести тщательное обследование, чтобы своевременно поставить точный диагноз. Традиционные лабораторные анализы не дадут точного результата, так как показатели исследований сходны с тем же вирусным гепатитом.
Если же у врача есть подозрение на опухоль Клацкина - назначается в таком случае , при которой выявляются злокачественные клетки. Если не лечить недуг, может начаться развитие рака печени.
Лечение
Лечение болезни проводится комплексно, то есть, с назначением консервативной терапии, при которой вводится, группа витаминов В, липокаин, антибиотики, препараты для избавления от камней. В случаях некоторых глистных инвазий, панкреатита и папиллита эффективная фармакотерапия. Быстро развивающийся недуг требует безотлагательного лечения!
Лечение заболевания осуществляется в большинстве случаев хирургическим методом, то есть, необходимо делать операцию. При этом само лечение будет зависеть непосредственно от причины механической желтухи и предполагает:
- наружное дренирование (проводится на желчных протоках) - для возобновления процесса оттока желчи;
- эндоскопическая холецистэктомия, предусматривающая резекцию желчного пузыря (после удаления желчного организм человека продолжает вполне нормально функционировать);
- эндоскопическая папиллосфинктеротомия, при которой убираются камни;
- холедохолитотомия - предусматривает удаление камней из желчного протока;
- частичная гепатэктомия, предусматривающая резекцию пораженных участков печени.
Наилучшим методом лечения опухоли Клацкина является полная резекция (удаление), с удалением всех злокачественных клеток.
Хирургическое вмешательство довольно эффективно «справляется» с желтухой благодаря устранению механических препятствий, восстановлению оттока желчи и снижению давления в протоках. Тут важно отметить, что это может быть как радикальная операция, так и эндоскопические процедуры, которым врачи отдают предпочтение при механической желтухе доброкачественного происхождения.
Лечение онкологии отличается сложностью операции, при которой необходимо техническое оснащение операционной и соответствующая подготовка медперсонала. При злокачественных образованиях удаляются: пораженный орган, лимфоузлы, расположенные рядом, части других органов, затронутые опухолью. Больным назначается химиотерапия, различные терапевтические процедуры для устранения почечных колик и печеночной недостаточности.
При запоздалом хирургическом вмешательстве, облегчить состояние можно паллиативным вмешательством (операция без полного удаления органа), предусматривающим создание альтернативных способов для оттока желчи.
Чем опасно промедление лечения
Последствия при несвоевременности обращения к врачу могут быть очень плохими. Только проведение экстренной операции позволит избежать серьезных последствий и осложнений. Потому обследоваться нужно сразу, пока не начали развиваться почечная недостаточность, холангит, злокачественные опухоли, рак головки предстательной железы, саркома, лимфома.
Механическая желтуха страшит и отдаленными последствиями. Организм человека не может усваивать витамин К без желчи. А при недостаточности этого витамина снижается свертываемость крови, повышенное давление которой, в свою очередь, ведет к воспалению протоков - холангиту, развитие которого приведет к абсцессу печении или ее циррозу. Если же не лечить холангит, то может наступить заражение крови.
Как избежать осложнений
Лечение механической желтухи является довольно сложным процессом, и путь к излечению совсем не короткий, поэтому очень важно сохранить ранее достигнутый в терапии результат. Больным рекомендуется соблюдать все рекомендации врача, касающиеся постельного режима, выполнения упражнений лечебной физкультуры и дыхательных упражнений.
Также важно соблюдать диету, при которой нужно отказаться от употребления жареной, жирной, острой пищи. Важен и отказ от вредных привычек (употребления алкоголя и курение).
Прогноз выздоровления
Благоприятный исход возможен при своевременности обращения к врачу для выявления заболевания еще на ранней стадии развития, соблюдении схемы лечения. К сожалению, полное выздоровление наступает не всегда, что связано с нарушением обмена солей и хроническими заболеваниями. Однако существенных результатов лечения добиться возможно.
К сожалению, механическая желтуха при раке печени не дает стопроцентной гарантии излечения, так как опухоль трудно поддается полному удалению. Поэтому благоприятный прогноз будет весьма сомнительным. Пациенту придется пойти на операцию, несмотря на возможные осложнения.
Профилактика заболевания
Печень выполняет множество важных для жизни функций. Здоровый образ жизни поможет избежать множество проблем в будущем.
- Вакцинация от вирусного гепатита дает защиту от заболевания, поэтому является первейшим способом профилактики механической желтухи.
- Также рекомендуется подвергать продукты термической обработке.
- Питьевая вода должна быть очищенной или кипяченой.
- Необходимо избегать контакта с биологическими загрязнениями, соблюдать щадящую диету, употреблять в пищу необходимое количество витаминов и минералов.
При малейших подозрениях на заболевание - нужно немедленно обращаться к врачу.
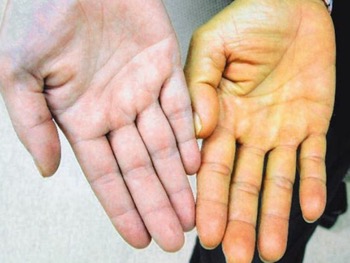
Механическая желтуха представляет собой патологический синдром, который заключается в нарушении оттока желчи из области печени по желчным путям. Речь идет о ее проникновении в область 12-перстной кишки, которая нарушается вследствие различных механических препятствий. Специалисты обращают внимание на то, что механическая желтуха в 82% случаев идентифицируется у женщин. В то же время опухолевые процессы, связанные с этим, более характерны мужчинам – 54% случаев.
Причины развития механической желтухи
На сегодняшний день все факторы развития такого состояния, как механическая желтуха, являются отлично изученными. В зависимости от определенных этиологических характеристик, речь может идти о пяти категориях и, в первую очередь, это врожденные аномалии. Речь идет об алгоритме развития билиарной системы, в частности, о гипоплазии и атрезии, связанной с желчевыводящими путями.
Доброкачественные новообразования, образующиеся в билиарной системе, поджелудочной железе. Представленные причины ассоциируются именно с желчнокаменным заболеванием – камни в области протоков, дивертикулы 12-перстной кишки и многое другое. В перечне указанных факторов хотелось бы отметить также кисты, хроническую форму индуративного панкреатита, склерозирующий холангит. Все это обуславливает, что код по МКБ-10 составляет К80.
Последствием хирургического вмешательства могут оказаться стриктуры, которые образуются в области магистральных желчных протоков. Чаще всего это происходит вследствие их случайного повреждения, некорректного наложения швов. Такие причины наиболее быстро провоцируют отрицательные симптомы, лечение которых необходимо.
Следующей категорией факторов являются первичные и вторичные – метастатические – новообразования. Они образуются при раке желчного пузыря, головки поджелудочной железы. Сопряженным с этим фактором следует считать присутствие в области печени метастаз различных новообразований.
Это может оказаться распространенная онкология желудка, лимфогранулематоз.
Симптомы проявления
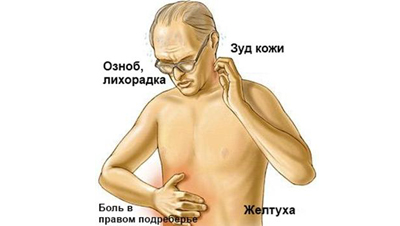
К наиболее характерным признакам заболевания следует причислить тупые болезненные ощущения, которые локализуются в эпигастральной области. Также они могут отмечаться под ребрами справа и постепенно оказываться все более интенсивными. Симптомы сопровождаются потемнением мочи и обесцвечиванием стула, который, к тому же, становится все более жидким. Далее на то, что необходимо лечение, указывают такие симптомы, как желтизна кожного покрова, слизистых оболочек и склер глаз. Следует отметить, что подобная окраска покрова постепенно приобретает землистый оттенок.
Кожный зуд является еще одним проявлением, связанным с механической желтухой. Помимо этого, хотелось бы обратить внимание на тошноту и рвотные позывы, которые проявляются существенно реже и могут формироваться даже при раке. Кроме этого, симптомы могут быть связаны с усугублением аппетита и снижением массы тела. Увеличение температурных показателей – вот еще один из симптомов желтухи.
В определенных ситуациях холестериновые отложения в области век, имеющие желтоватый оттенок, получают четко очерченную форму и начинают выступать над поверхностью кожного покрова. Необходимо отметить и некоторые другие симптомы, которые также указывают на то, что требуется лечение:
- увеличение размера печени;
- появление спазматических резких болей, которые могут отдавать в подмышечную область, грудную клетку и лопатки. Это происходит вследствие закупорки камнями желчных протоков;
- внешние проявления заболевания оказываются очевидными через 24-48 часов после того, как ослабли печеночные колики.
Зуд в области кожного покрова начинает беспокоить человека еще до формирования признаков желтухи. Наиболее характерно это для опухолевого генеза болезни.
Симптоматика определяется, как сильная и изнуряющая, не поддающаяся лечению за счет медикаментов.
Увеличение температурных показателей ассоциируется с инфицированием желчных путей, существенно реже это происходит по причине распада опухоли при раке.
Таким образом, симптомы такого заболевания, как механическая желтуха являются более чем характерными. Они в полной мере отражают причины заболевания и указывают на то, что требуется лечение вне зависимости от того, каким является код по МКБ-10. О том, каковы диагностика и прогноз, будет рассказано далее.
Диагностика и прогнозы при механической желтухе
Имеет смысл провести лабораторные анализы, однако наиболее информативными являются инструментальные методы диагностики. В первую очередь, речь идет об УЗИ, которое дает возможность обнаружить расширение протоков, присутствие в них камней, а также очаговую степень поражения печени. Следующим способом является релаксационная дуоденография, которая является, по сути, рентгеном 12-перстной кишки в условиях искусственно воссозданной гипотонии.
 Не менее значимыми и результативными следует считать специфическое эндоскопическое обследование – РХПГ.
Оно проводится в том случае, когда результаты УЗИ являются недостаточными или при подозрении на блокаду БДС. Методика характеризуется высокой степенью результативности, однако, учитывая ее инвазивность, высока вероятность развития осложнений, лечение которых может оказаться по-настоящему продолжительным.
Не менее значимыми и результативными следует считать специфическое эндоскопическое обследование – РХПГ.
Оно проводится в том случае, когда результаты УЗИ являются недостаточными или при подозрении на блокаду БДС. Методика характеризуется высокой степенью результативности, однако, учитывая ее инвазивность, высока вероятность развития осложнений, лечение которых может оказаться по-настоящему продолжительным.
К дополнительным диагностическим мероприятиям следует причислить чрескожную чреспеченочную холангиографию, радиоизотопное сканирование печени и лапароскопию. Отмечая особенности последней методики, хотелось бы обратить внимание на наибольшую степень ее инвазивности. Именно поэтому лапароскопия применяется в тех случаях, когда остальные способы не принесли необходимых результатов. Применение методики является целесообразным тогда, когда были выявлены метастазы или если необходимо идентифицировать степень пораженности печени.
Учитывая более чем серьезные причины механической желтухи, лечение, конечно же, необходимо начинать как можно раньше. В то же время, хотелось бы обратить внимание на то, какой прогноз дается в общем при представленном заболевании. Он определяется исключительно течением ведущего заболевания или патологического состояния. Например, если речь идет о раке, то излечение окажется наиболее проблемным и продолжительным, а при закупорке протоков – займет несколько дней. Учитывая все это, хотелось бы отметить, что лечение любого заболевания вне зависимости от его оценки по МКБ-10, необходимо начинать как можно скорее.
Методы лечения
Восстановление при представленном заболевании может быть консервативным или операционным, при этом в подавляющем большинстве случаев применяется именно вторая методика.
Тем не менее, хотелось бы остановиться на первом способе лечения, который подразумевает под собой соблюдение специальной диеты, в рамках которой акцент делают на овощи, фрукты и молочные компоненты.
Необходимо, чтобы питание оставалось дробным, а все блюда подавались отварными или перетертыми. Кроме этого, настоятельно рекомендуется употреблять максимально возможное количество жидкости. Это может быть не только вода, но и соки. Специалисты могут настаивать на внутривенном внедрении глюкозы, витаминных компонентов категории В и других веществ. В зависимости от необходимости могут быть назначены антибиотические средства, очищение крови или даже энтеросорбция, а именно детоксикация.
Если ни один из представленных способов не оказывается результативным настолько, насколько хотелось бы, прибегают к хирургическому вмешательству. Его конкретные характеристики зависят от того, какое именно состояние оказалось причиной развития механической желтухи. В частности, может потребоваться так называемое наружное дренирование желчных протоков. Это дает возможность восстановить отток желчи в том случае, если была закупорена билиарная система. Методика может применяться в плановом порядке.
Далее специалисты могут настоять на осуществлении эндоскопической холецистэктомии. В данном случае речь идет об удалении желчного пузыря посредством специального отверстия в области брюшной стенки. Не менее часто применяемым способом можно назвать удаление конкрементов из представленной области, что также позволяет справиться с основным заболеванием.
Помимо этого может применяться холедохолитотомия, которая проводится единовременно с удалением желчного пузыря. Методика подразумевает под собой удаление конкрементов из общего желчного протока – с этой целью осуществляют вскрытие его передней стенки.
И, наконец, еще один способ – это частичная гепатэктомия, которая заключается в резекции тех областей печени, которые оказались поражены патологическим процессом.
После подобных операций понадобится восстановительный курс, который рекомендуется согласовать со специалистом. В целом, если причины возникновения механической желтухи не являются критическими (например, при раке), восстановить нормальное состояние получится достаточно быстро. Именно поэтому желательно начинать терапию как можно раньше, чтобы сохранить 100% жизнедеятельность организма.
Важно!
КАК ЗНАЧИТЕЛЬНО СНИЗИТЬ РИСК ЗАБОЛЕТЬ РАКОМ?
Лимит времени: 0
Навигация (только номера заданий)
0 из 9 заданий окончено
Информация
ПРОЙДИТЕ БЕСПЛАТНЫЙ ТЕСТ! Благодаря развернутым ответам на все вопросы в конце теста, вы сможете в РАЗЫ СОКРАТИТЬ вероятность заболевания!
Вы уже проходили тест ранее. Вы не можете запустить его снова.
Тест загружается...
Вы должны войти или зарегистрироваться для того, чтобы начать тест.
Вы должны закончить следующие тесты, чтобы начать этот:
Результаты
Время вышло
1.Можно ли предотвратить рак?
Возникновение такого заболевания, как рак, зависит от многих факторов. Обеспечить себе полную безопасность не может ни один человек. Но существенно снизить шансы появления злокачественной опухоли может каждый.
2.Как влияет курение на развитие рака?
Абсолютно, категорически запретите себе курить. Эта истина уже всем надоела. Но отказ от курения снижает риск развития всех видов рака. С курением связывают 30% смертей от онкологических заболеваний. В России опухоли лёгких убивают больше людей, чем опухоли всех других органов.
Исключение табака из своей жизни - лучшая профилактика. Даже если курить не пачку в день, а только половину, риск рака лёгких уже снижается на 27%, как выяснила Американская медицинская ассоциация.
3.Влияет ли лишний вес на развитие рака?
Почаще смотрите на весы! Лишние килограммы скажутся не только на талии. Американский институт исследований рака обнаружил, что ожирение провоцирует развитие опухолей пищевода, почек и желчного пузыря. Дело в том, что жировая ткань служит не только для сохранения запасов энергии, у неё есть ещё и секреторная функция: жир вырабатывает белки, которые влияют на развитие хронического воспалительного процесса в организме. А онкологические заболевания как раз появляются на фоне воспалений. В России 26% всех случаев онкологических заболеваний ВОЗ связывает с ожирением.
4.Способствуют ли занятия спортом снижению риска рака?
Уделите тренировкам хотя бы полчаса в неделю. Спорт стоит на одной ступени с правильным питанием, когда речь идёт о профилактике онкологии. В США треть всех смертельных случаев связывают с тем, что больные не соблюдали никакой диеты и не уделяли внимания физкультуре. Американское онкологическое общество рекомендует тренироваться 150 минут в неделю в умеренном темпе или в два раза меньше, но активнее. Однако исследование, опубликованное в журнале Nutrition and Cancer в 2010 году, доказывает, что даже 30 минут хватит, чтобы сократить риск рака молочной железы (которому подвержена каждая восьмая женщина в мире) на 35%.
5.Как влияет алкоголь на клетки рака?
Поменьше алкоголя! Алкоголь обвиняют в возникновении опухолей полости рта, гортани, печени, прямой кишки и молочных желёз. Этиловый спирт распадается в организме до уксусного альдегида, который затем под действием ферментов переходит в уксусную кислоту. Ацетальдегид же является сильнейшим канцерогеном. Особенно же вреден алкоголь женщинам, так как он стимулирует выработку эстрогенов - гормонов, влияющих на рост тканей молочной железы. Избыток эстрогенов ведёт к образованию опухолей груди, а значит, каждый лишний глоток спиртного увеличивает риск заболеть.
6.Какая капуста помогает бороться с раком?
Полюбите капусту брокколи. Овощи не только входят в здоровую диету, они ещё и помогают бороться с раком. В том числе поэтому рекомендации по здоровому питанию содержат правило: половину дневного рациона должны составлять овощи и фрукты. Особенно полезны овощи, относящиеся к крестоцветным, в которых содержатся глюкозинолаты - вещества, которые при переработке обретают противораковые свойства. К этим овощам относится капуста: обычная белокочанная, брюссельская и брокколи.
7.На заболевание раком какого органа влияет красное мясо?
Чем больше едите овощей, тем меньше кладите в тарелку красного мяса. Исследования подтвердили, что у людей, съедающих больше 500 г красного мяса в неделю, выше риск заболеть раком прямой кишки.
8.Какие средства из предложенных защищают от рака кожи?
Запаситесь солнцезащитными средствами! Женщины в возрасте 18–36 лет особенно подвержены меланоме, самой опасной из форм рака кожи. В России только за 10 лет заболеваемость меланомой выросла на 26%, мировая статистика показывает ещё больший прирост. В этом обвиняют и оборудование для искусственного загара, и солнечные лучи. Опасность можно свести к минимуму с помощью простого тюбика солнцезащитного средства. Исследование издания Journal of Clinical Oncology 2010 года подтвердило, что люди, регулярно наносящие специальный крем, болеют меланомой в два раза меньше, чем те, кто пренебрегает такой косметикой.
Крем нужно выбирать с фактором защиты SPF 15, наносить его даже зимой и даже в пасмурную погоду (процедура должна превратиться в такую же привычку, как чистка зубов), а также не подставляться под солнечные лучи с 10 до 16 часов.
9.Как вы думаете, влияют ли стрессы на развитие рака?
Сам по себе стресс рака не вызывает, но он ослабляет весь организм и создаёт условия для развития этой болезни. Исследования показали, что постоянное беспокойство изменяет активность иммунных клеток, отвечающих за включение механизма «бей и беги». В результате в крови постоянно циркулирует большое количество кортизола, моноцитов и нейтрофилов, которые отвечают за воспалительные процессы. А как уже упоминалось, хронические воспалительные процессы могут привести к образованию раковых клеток.
СПАСИБО ЗА УДЕЛЕННОЕ ВРЕМЯ! ЕСЛИ ИНФОРМАЦИЯ БЫЛА НУЖНОЙ, ВЫ МОЖЕТЕ ОСТАВИТЬ ОТЗЫВ В КОММЕНТАРИЯХ В КОНЦЕ СТАТЬИ! БУДЕМ ВАМ БЛАГОДАРНЫ!
- С ответом
- С отметкой о просмотре
Задание 1 из 9
Можно ли предотвратить рак?
Задание 2 из 9
Как влияет курение на развитие рака?
Задание 3 из 9
Влияет ли лишний вес на развитие рака?
Задание 4 из 9
Способствуют ли занятия физкультурой снижению риска рака?
Задание 5 из 9
Как влияет алкоголь на клетки рака?

